

こんにちは。未来のあなたと赤ちゃんを笑顔にする、おかひろしです。
このコラムでは、NIPT(新型出生前診断)を中心に、医学的根拠に基づいた情報を、感情論ではなくデータで分かりやすくお届けしています。
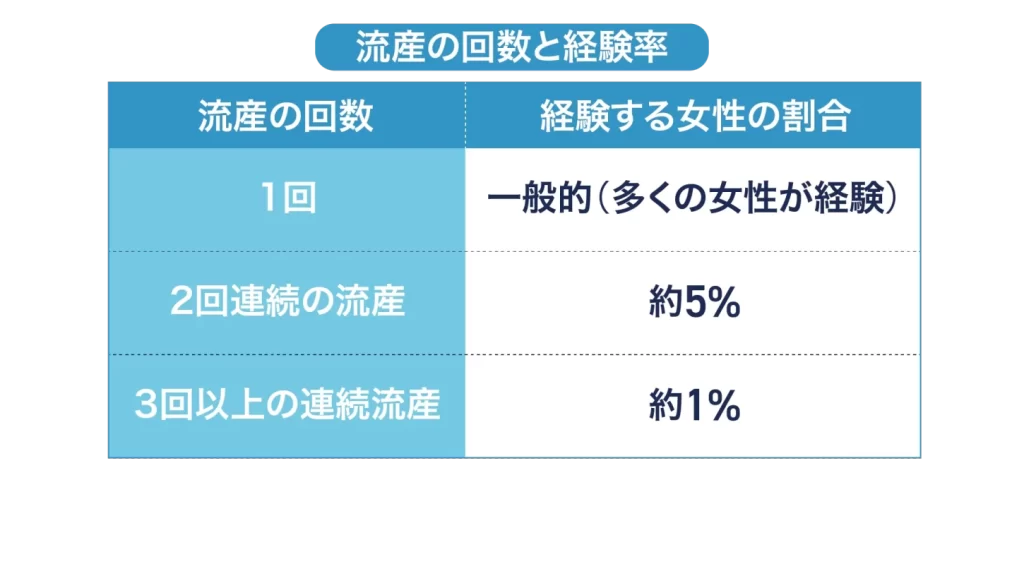
妊娠・出産は当然のようにうまくいくものと期待する中で、流産という現実に直面することは、非常に辛いことです。特に2回、3回と流産を経験すると、「また同じことが起きたらどうしよう…」「原因は自分の体にあるのか」と、不安と自責の念に押し潰されそうになる方が少なくありません。
まず最初にお伝えしたいのは、あなたのせいではありません。
実際、2回連続の流産(反復流産)を経験する女性は約5%、3回以上(不育症)は**約1%と、決して「特別に稀なこと」**ではありません。
今日は、流産が続いたときに抱える苦しさを和らげるため、流産の主な原因を医学的に正しく理解し、次の妊娠に向けて必要な**「不育症検査」とNIPTの位置づけ**について詳しく解説します。
医学的には、妊娠全体の**10〜15%**は流産で終わるといわれています。
| 流産の回数 | 経験する女性の割合 | 医学的分類と推奨される対応 |
| 1回 | 多くの女性が経験(10〜15%) | 珍しいことではない。過度に心配する必要なし。 |
| 2回連続 | 約5% | **反復流産。**この段階で検査や医師への相談が推奨される。 |
| 3回以上連続 | 約1% | **習慣流産(不育症)。**専門的な精密検査と治療が必要。 |
2回、3回と流産を繰り返す方は、医学的なサポートが検討される段階に入ります。**「自分だけが不幸なのではないか」**という苦しさは、決して一人で抱え込むべきものではありません。
最も大切なデータは、次の妊娠への希望です。
流産を繰り返したからといって、**「次も必ず同じ結果になる」わけではありません。**適切な検査とケアによって、多くの方が赤ちゃんを授かっているという事実が、次の妊娠を支える大きな希望となります。
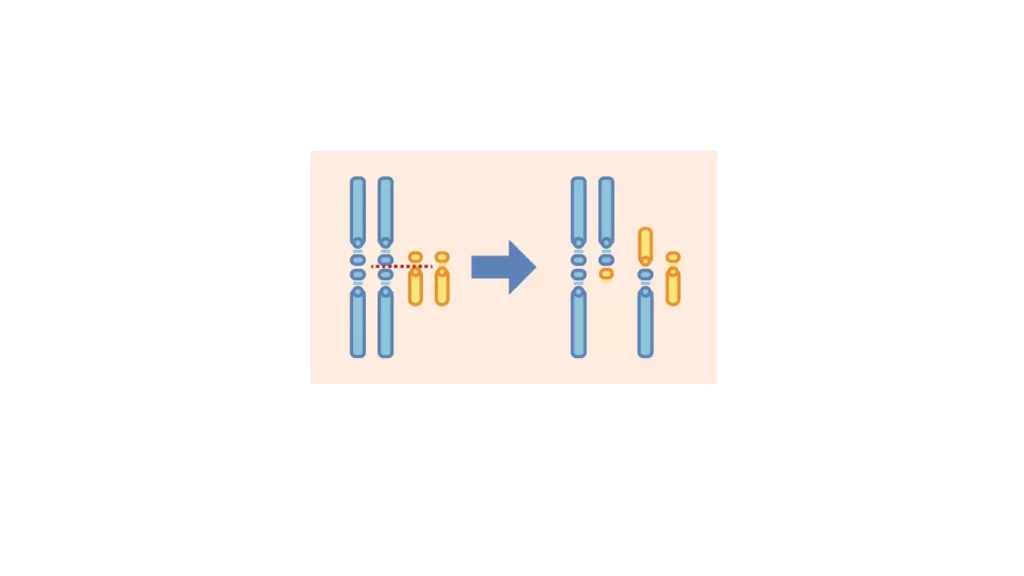
流産の原因は一つではなく、**「赤ちゃん側」と「母体側」**の複数の要因が関わっています。
反復流産(2回以上)の場合、流産を繰り返す原因が母体側にある可能性が高まります。
| 原因の分類 | 具体的な疾患・異常 | 影響と関連性 |
| 免疫の異常 | 抗リン脂質抗体症候群(APS) | 免疫の異常で血栓ができやすく、胎盤の血流が阻害される。(反復流産の約15%に関連) |
| ホルモンの異常 | 甲状腺機能異常、自己抗体 | 甲状腺ホルモンは妊娠維持に不可欠であり、異常があると流産リスクが上昇する。 |
| 子宮の形・構造の異常 | 双角子宮、子宮中隔など | 胎児が成長できるスペースが不十分になり、胎盤が安定して根付きにくい。(3回以上流産の15〜20%に報告) |
| 血液凝固の体質 | 易栓症(血液が固まりやすい体質) | 胎盤の血流が阻害される可能性がある。(一部研究で反復流産の49〜65%に関連報告あり) |
流産を繰り返した場合、原因を特定し、次の妊娠に向けて治療方針を立てるために、**「不育症検査」**と呼ばれる多角的な検査が推奨されます。
| 検査の種類 | 具体的な検査内容と目的 | 治療の可能性 |
| ① 染色体検査 | 流産した胎児の染色体検査、および夫婦の染色体検査。 | 親がバランス型転座などの異常を持つ場合、流産リスクの上昇を把握。 |
| ② 免疫・ホルモン検査 | 抗リン脂質抗体検査、甲状腺自己抗体検査。 | APSであればアスピリン・ヘパリン、甲状腺異常ならホルモン補充などで流産リスクを下げられる。 |
| ③ 子宮の形態検査 | 超音波、MRI、子宮鏡検査。 | 子宮形態異常が見つかれば、手術で改善できる場合がある。 |
| ④ 血液凝固因子検査 | 血液が固まりやすい体質(易栓症)の有無を調べる。 | 必要に応じて血液をサラサラにする治療が検討される。 |
不育症検査とは別に、次の妊娠における胎児の状態を早期に知るための選択肢としてNIPTがあります。
NIPTは、流産の最大の原因である胎児の染色体異常のリスクを、妊娠初期に母体や胎児に大きな負担をかけずに確認できる検査です。
すべての染色体異常が流産につながる可能性があるため、ヒロクリニックのように、3つのトリソミーだけでなく、全染色体の異常や微小欠失症候群まで幅広く調べられるNIPTを選択することは、より包括的な情報と安心につながります。
「できるだけ早く知りたい」というニーズに応え、妊娠10週以降だけでなく、妊娠6週から検査が可能な施設もあります。
今日は、【反復流産】というデリケートなテーマについてお話ししました。
責任を一人で抱え込まず、専門医とともに原因を探り、正しい知識とケアで次の妊娠に向けて前向きに進んでいきましょう。
Copyright (c) NIPT Hiro Clinic All Rights Reserved.